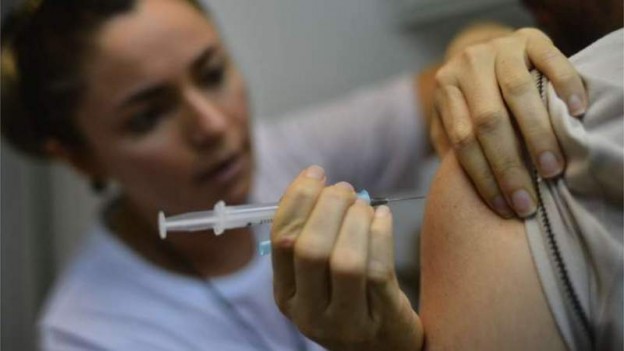
Um estudo publicado na revista científica The Lancet, que apontou queda de quase 90% nos casos de câncer de colo de útero entre vacinadas contra HPV, gerou uma onda de otimismo e confiança na imunização.
Mas também despertou dúvidas sobre a vacina, a infecção sexualmente transmissível e a pesquisa em si, que consolidou resultados positivos que já vinham sendo percebidos por médicos e especialistas.
Na pesquisa, feita na Inglaterra com dados de mulheres de 20 a 64 anos coletados entre 2006 e 2019, foram analisados os impactos do imunizante entre vacinadas e não vacinadas contra o HPV.
Isso foi feito a partir dos diagnósticos do câncer de colo de útero ou cervical entre as participantes ou detecções de alterações anormais de células do colo do útero que podem indicar uma espécie de fase pré-câncer, chamadas de neoplasia intraepitelial cervical (ou NIC3).
Ficou evidente para os pesquisadores a significativa redução dos dois indicadores após o início do programa de imunização contra o HPV, em 2008.
Os dados da pesquisa apontaram que essa faixa etária está ligada à maior eficácia da vacina porque as garotas nessa idade tiveram pouca ou nenhuma exposição prévia ao HPV, transmitido principalmente pela via sexual.
Mas qual é a relação entre HPV e câncer de colo de útero, quarto tipo de câncer que mais mata mulheres no Brasil?
“Pode-se dizer que ele é 100% associado ao HPV”, resume Agnaldo Lopes, presidente da Federação Brasileira das Associações de Ginecologia e Obstetrícia (Febrasgo), em entrevista à BBC News Brasil.
Por ano, mais de 16 mil brasileiras são diagnosticadas com essa doença no Brasil, e cerca de 7 mil acabam morrendo.
No mundo, são 342 mil mortes por ano, sendo 90% delas em países de renda baixa e média, segundo a Agência Internacional de Pesquisa sobre o Câncer.
Vale lembrar que o HPV é comum, bastante prevalente na população em geral. Segundo o Instituto Nacional do Câncer (Inca), estima-se que pelo menos 80% das mulheres e dos homens sexualmente ativos serão infectados por um ou mais tipos desse vírus em algum momento da vida.
Em 2017, um estudo do Ministério da Saúde apontou que metade dos jovens brasileiros tinham HPV — que é considerado o segundo maior agente causador de câncer nos humanos, atrás apenas do tabaco.
Por isso, a vacina é fundamental para mulheres e homens por ajudar a evitar tanto a infecção e a transmissão do vírus quanto o surgimento das lesões que podem se tornar câncer.
Mas a baixa adesão à vacinação contra HPV no Brasil, recomendada principalmente para mulheres de 9 a 45 anos (exceto grávidas) e homens de 9 a 26 anos, indica que esse problema de saúde ainda está bem longe do fim.
Como se contrai o HPV e quais são os sintomas?
HPV (sigla em inglês para papilomavírus humano) é um conjunto de vírus que podem infectar a pele e a mucosa de algumas partes do corpo feminino e masculino, como vulva, vagina, colo do útero, pênis e região perianal.
Segundo a Febrasgo, há mais de 200 tipos de HPV, sendo que cerca de 40 são capazes de infectar o trato genital de homens e mulheres, e 13 são considerados oncogênicos — ou seja, com altas chances de desenvolver infecções constantes e capacidade de causar câncer.
Dois tipos de HPV, 16 e 18, são responsáveis por cerca de 70% dos cânceres cervicais e lesões cervicais pré-cancerosas.
Já os tipos 6 e 11, apesar de não oncogênicos, aparecem em 90% das lesões (como papilomas laríngeos e condilomas genitais).
CRÉDITO,PREFEITURA DE BELO HORIZONTE
Os tipos de HPV de alto risco de virar câncer podem levar ao aparecimento de lesões de alto grau, mas a doença pode ser prevenida em praticamente todos os casos se essas lesões forem identificadas e tratadas de forma precoce.
Tanto as lesões pré-cancerosas quanto o câncer em estágio inicial podem não apresentar sintomas, mas, com o avanço da doença, pode haver sangramento, corrimento e dor.
Essas infecções costumam ser transitórias, com regressão natural na maioria das vezes, especialmente entre mulheres com menos de 30 anos.
Segundo a Organização Mundial da Saúde (OMS), as infecções por HPV podem desaparecer graças ao próprio sistema imunológico, sem nenhuma intervenção externa alguns meses após contrair o vírus, sendo que quase 90% delas somem dentro de 2 anos.
Mas fatores como imunidade, genética e comportamento sexual podem ampliar os riscos de transmissão e persistência da infecção.
“O problema está nas infecções persistentes, que têm a ver com sistema imune. Toda imunossupressão, como por exemplo os pacientes portadores do HIV, transplantados renais, quem faz uso de corticoide ou mesmo cigarro, está associado a uma diminuição da imunidade, e aumentam as chances de problemas com o HPV. Eles podem e devem ser vacinados, porque o vírus é mais grave nesses pacientes”, afirma Lopes, da Febrasgo.
O sexo é considerado a principal via de infecção, mas isso pode ocorrer também pelo contato direto com a pele ou a mucosa infectada.
Geralmente, as regiões afetadas no corpo feminino são: vagina, vulva, colo do útero, região pubiana e perianal, boca e garganta. Nos homens, podem ser atingidos: pênis, bolsa escrotal (onde estão os testículos), região pubiana, perianal, boca e garganta.
Nem sempre o HPV causará verrugas e lesões. Por isso, sem sintomas, o vírus pode ser transmitido ao parceiro sexual sem que nenhum dos dois saiba previamente da infecção.
Mas, no caso da presença de lesões, estas identificadas de duas formas: clínica e subclínica.
A primeira trata-se das manifestações visíveis, como as verrugas conhecidas popularmente como “crista de galo” (condilomas acuminados), que podem ter diferentes tamanhos, extensões e localizações.
O diagnóstico é geralmente feito durante exame clínico em consulta com ginecologistas, urologistas e proctologistas.
A segunda categoria, subclínica, demanda exames laboratoriais como citopatológico, histopatológico e biologia molecular (que detecta a presença do DNA do vírus).
Outras possibilidades são as lentes de aumento que ajudam a visualizar melhor as partes afetadas ou a aplicação de reagentes químicos de contraste como peniscopia, colposcopia e anuscopia. Tudo sempre feito por profissionais especializados.
Das lesões ao câncer: como funciona a prevenção
Lopes afirma que, geralmente, leva cerca de dez anos para a lesão pré-cancerosa virar um câncer, e o aparecimento de sintomas costuma indicar uma fase avançada da doença. Mas como se dá esse caminho e como evitá-lo?
Tania Petraglia, pediatra e secretária do Departamento Científico de Imunizações da Sociedade Brasileira de Pediatria (SBP), explica: “Primeiro você não visualiza nada. Há uma lesão começando no colo do útero, e a mulher não sente nada, não tem uma leucorreia (conhecida como corrimento). Mas a célula está lá sofrendo transformação. E por isso também é preciso fazer o exame preventivo periódico, para identificar células que estejam nessa transição para a malignidade. Ela não se torna maligna do dia para noite. É uma evolução de anos. E, ao longo do tempo ,é possível encontrar atipias celulares, que são alterações das características das células”.
Segundo Lopes, o HPV não se resume ao câncer de colo de útero. “Ele também está associado a outros tipos de cânceres como o câncer de vulva, vagina, pênis, cabeça, pescoço, ânus”.Homens e mulheres podem se prevenir desta e outras infecções sexualmente transmissíveis (ISTs) usando preservativo durante o sexo, pois ele diminui a área de exposição. Mas a transmissão pode ocorrer mesmo sem penetração vaginal ou anal.
“Para a transmissão do HPV, você não precisa ter a consumação do ato sexual. O contato é pele a pele, e a transmissão é alta”, diz Petraglia, da Sociedade Brasileira de Pediatria.
Ou seja, a utilização do preservativo continua essencial, mas a camisinha masculina ou feminina são incapazes de cobrir todas as partes do corpo que podem ser infectadas.
Por isso a vacina contra o HPV se mostra tão importante, principalmente antes do início da vida sexual.
A Sociedade Brasileira de Pediatria, a Sociedade Brasileira de Imunizações (SBIm) e a Febrasgo recomendam a vacinação de mulheres de 9 a 45 anos e homens de 9 a 26 anos, e de 9 a 26 anos para pessoas com HIV e para pacientes oncológicos ou transplantados.
Outro pilar da prevenção é a realização dos chamados exames de rotina ou preventivos, como o papanicolau, que podem detectar infecções e lesões antes que elas se agravem.
No Brasil, é possível realizar gratuitamente exames preventivos de câncer do colo do útero nas unidades do Sistema Único de Saúde (SUS), incluindo os postos de coleta de exames preventivos ginecológicos gratuitos presentes em todos os Estados brasileiros.
Segundo o Inca, não há tratamento para eliminação do vírus em si. Mas há formas de lidar com as lesões, por exemplo, como laser, eletrocauterização e remédios. Tudo a ser definido caso a caso por um profissional.
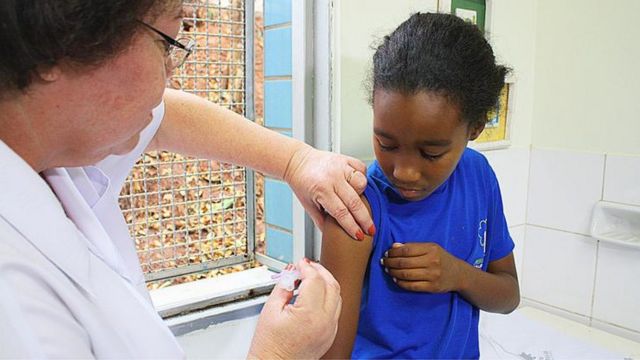
Quem deve se vacinar contra HPV e onde está disponível?

CRÉDITO,PALÁCIO PIRATINI
Há duas vacinas disponíveis contra o HPV no Brasil, ambas aprovadas pela Agência Nacional de Vigilância Sanitária (Anvisa).
A bivalente (os dois tipos de HPV de alto risco: 16 e 18) e a quadrivalente (para dois tipos de baixo risco e dois de alto risco: 6, 11, 16 e 18). A vacina é feita com o vírus inativado e, portanto, não tem como causar a doença.
Em 2014, o Ministério da Saúde brasileiro adicionou ao Calendário Nacional de Vacinação a vacina quadrivalente, que ajuda a prevenir quatro tipos de HPV e proteger o organismo de lesões pré-cancerosas no colo de útero, na vulva e na vagina e do câncer do colo do útero.
Esse imunizante é oferecido gratuitamente no SUS em duas doses (com intervalo de seis meses entre elas) para todas as garotas de 9 a 14 anos e todos os garotos de 11 a 14 anos.
Há outros grupos da população que podem receber a vacina de graça no Brasil, em duas ou três doses, como mulheres imunossuprimidas de até 45 anos e jovens com HIV-Aids. Mais informações estão disponíveis no site do Ministério da Saúde.
A Anvisa aprovou o uso da vacina quadrivalente para mulheres de 9 a 45 anos e homens entre 9 e 26 anos, e o uso da vacina bivalente para mulheres entre 10 e 25 anos.
Em clínicas particulares, duas doses da vacina bivalente custam ao todo R$ 400, em média; as da quadrivalente totalizam R$ 600, em média.
Especialistas e estudos apontam que a eficácia da vacina será maior antes de qualquer contato com o HPV, e essa proteção será inversamente proporcional à idade e à exposição ao vírus.
Ou seja, quanto mais velho e mais contato com o vírus, menos eficaz será o imunizante no momento da aplicação na pessoa, ressalta Petraglia.
“O ideal mesmo é que toda população sexualmente ativa, homens e mulheres, se vacine contra o HPV”, recomenda Lopes.
Valentino Magno, ginecologista oncologista e professor da Universidade Federal do Rio Grande do Sul (UFRGS), ressalta a importância da vacina mesmo entre quem não está mais na adolescência.
“É possível se contaminar por mais de um tipo de HPV, e isso é comum. Por isso que a única vacina disponível no Brasil contempla os principais tipos, os 6 e 11, que causam mais de 90% das verrugas genitais e o 16 e 18 que são os principais causadores das lesões pré-câncer e câncer do colo do útero, vulva, vagina, canal anal e pênis.”
Baixa adesão e cobertura da vacina contra HPV no Brasil
Mas, como ocorre com a vacinação contra outras doenças no Brasil, a imunização contra o HPV está abaixo do patamar almejado pelo Ministério da Saúde.
Segundo dados compilados pela SBIm, em 2020, a primeira dose da vacina HPV, cuja meta é de 80%, foi aplicada em cerca de 70% das meninas de 9 a 15 anos e em pouco mais de 40% dos meninos de 11 a 14 anos. Na segunda dose, os índices foram de aproximadamente 40% e 30%.
A vacinação contra HPV enfrenta obstáculos semelhantes à imunização contra outras doenças, incluindo notícias falsas. E a situação se complica ainda nesse caso porque envolve adolescentes e questões sexuais.
“É difícil adolescente ir ao médico. É difícil adolescente se vacinar. É uma questão do adolescente com a saúde. A vacinação na escola para essa faixa etária seria uma estratégia excepcional para melhorar essa adesão. Falta aos municípios, lá na ponta do sistema de saúde, perceberem que medidas muito simples podem aumentar a adesão”, diz Petraglia.
Ela defende também outras estratégias, como o programa Saúde na Família, com a capilaridade dos agentes de saúde presentes em comunidades.
A vacinação contra HPV chegou a acontecer em parte das escolas há alguns anos, ajudando a manter a cobertura vacinal em um patamar elevado, mas atualmente o programa está concentrado nas unidades básicas de saúde.
Há outros obstáculos para essa faixa etária, segundo especialistas, como os pais não levarem os adolescentes para se imunizar tanto quanto fazem com filhos ainda crianças, a falta de campanhas de conscientização dos jovens, a circulação de informações falsas por redes sociais e a moralidade em torno do HPV por causa da questão sexual.
“Tem uma conotação errônea para isso como se, por ser um vírus de transmissão sexual, se está estimulando a vida sexual. Não faz sentido. Isso prejudica ainda mais a aceitação da vacina. Faltam campanhas de conscientização”, afirma Lopes.
Para ele, “é uma vergonha sobrar vacina em um país com uma prevalência de câncer de colo tão elevada”.
Além disso tudo, a pandemia de covid-19 também afetou programas de imunização e a cobertura vacinal contra diversos patógenos, incluindo o HPV.
Vacina contra HPV para grávidas
Há apenas três grupos que não se recomenda tomar a vacina contra HPV: quem apresentou anafilaxia na primeira dose dessa vacina, quem tem alergia a alguns dos componentes do imunizante e quem está grávida.
Magno, da UFRGS, explica que a infecção do HPV se manifesta durante a gravidez de maneira muito semelhante em relação a quando não está grávida.
São feitos exames preventivos, como o papanicolau, e a via de parto definida (natural ou cesárea) continua a mesma, exceto se houver verrugas (condilomas) muito grandes no canal do parto. Nesse caso, haveria risco de sangramento.
“Como na gravidez a imunidade está diminuída, algumas lesões de HPV podem aparecer nessa fase. Então, uma paciente pode ter algum HPV que está quieto, e durante o processo normal de baixar a imunidade, aparecer alguma lesão de HPV. Por isso, no acompanhamento de pré-natal também é avaliado o colo do útero”, explica o ginecologista.
Lopes aponta ainda que pode haver uma transmissão da mãe para a laringe do recém-nascido, a papilomatose laríngea recorrente.
E no caso de câncer? Ele explica que o câncer de colo de útero é incomum em grávidas e a gravidez acaba servindo de janela de oportunidade para um diagnóstico porque as mulheres podem fazer exames que não costumam realizar.
Mas, se houver câncer, há tratamento durante a própria gravidez, e não se interrompe mais a gestação, como no passado.
“Se é um câncer inicial, acompanhamos, se for um câncer mais avançado, esperamos passar o primeiro trimestre, o começo da gravidez e a formação do bebê. Alguns médicos fazem até quimioterapia durante a gravidez, e fazem o tratamento definitivo depois que o bebê nascer”, explica Lopes.